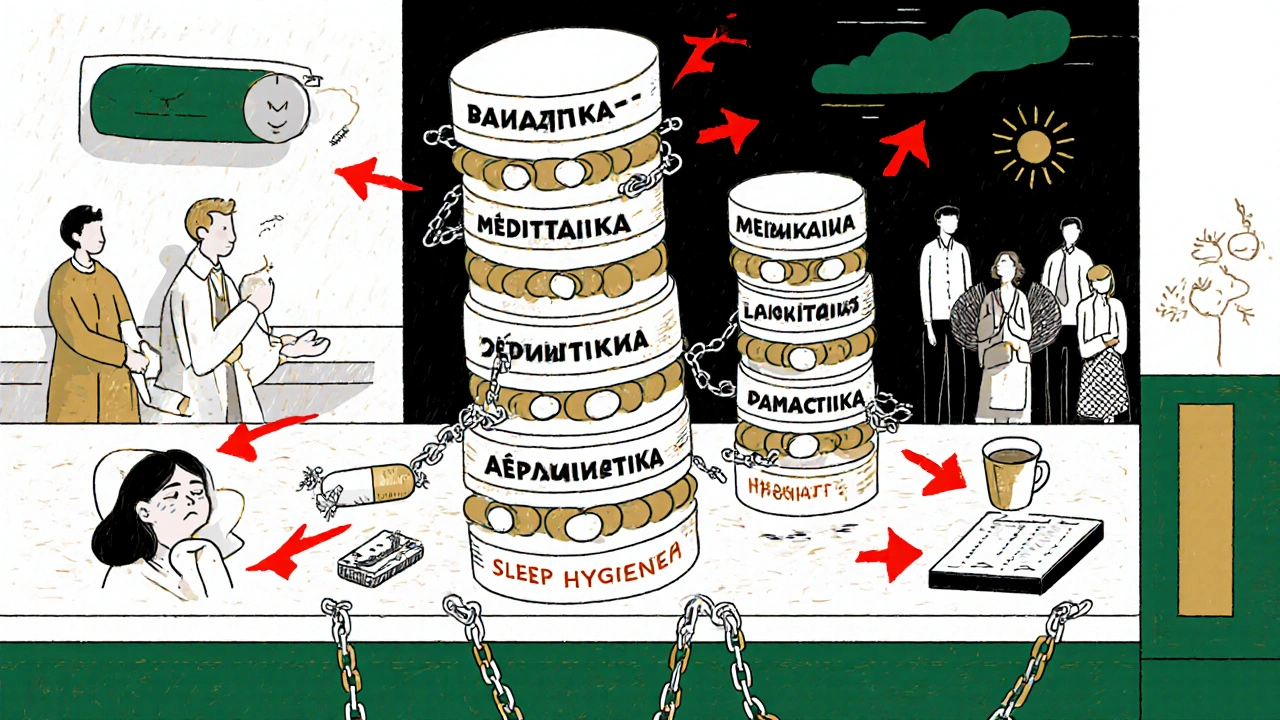
Was sind Sedativa-Hypnotika und warum werden sie verschrieben?
Sedativa-Hypnotika sind Medikamente, die das zentrale Nervensystem dämpfen - sie beruhigen, machen müde und helfen beim Einschlafen. Sie werden hauptsächlich bei akuten Schlafstörungen oder starken Angstzuständen verschrieben. Die beiden Hauptgruppen sind Benzodiazepine wie Diazepam, Temazepam oder Triazolam und Nicht-Benzodiazepine, auch Z-Drogen genannt: Zolpidem (Ambien), Eszopiclone (Lunesta) und Zaleplon (Sonata). Beide wirken auf das GABA-System im Gehirn, das für Entspannung und Schlaf zuständig ist. Aber sie tun das auf unterschiedliche Weise - und das macht einen großen Unterschied.
Wie unterscheiden sich Benzodiazepine von Nicht-Benzodiazepinen?
Benzodiazepine binden an mehrere Stellen am GABA-A-Rezeptor. Das macht sie vielseitig: Sie helfen nicht nur beim Einschlafen, sondern auch bei Angst, Muskelkrämpfen und Anfällen. Aber diese Breitenwirkung hat einen Preis: Sie beeinträchtigen nicht nur den Schlaf, sondern auch die Konzentration, das Gedächtnis und die Koordination - oft noch am nächsten Tag.
Nicht-Benzodiazepine dagegen sind gezielter. Sie binden fast nur an eine Unterart des Rezeptors (Omega-1), die hauptsächlich für das Einschlafen verantwortlich ist. Das klingt perfekt - und war auch der Grund, warum sie in den 1990er-Jahren als „sicherere Alternative“ vermarktet wurden. Doch die Realität ist anders. Sie helfen zwar schneller beim Einschlafen, aber sie verursachen auch unerwartete Nebenwirkungen - wie Schlafwandeln, Schlaf-Fahren oder Gedächtnislücken. Ein Patient berichtete auf Reddit: „Nach zwei Wochen mit Zolpidem wachte ich morgens auf und hatte keine Erinnerung an die letzten zwei Stunden.“
Wie lange wirken diese Medikamente - und warum das wichtig ist
Die Halbwertszeit eines Medikaments bestimmt, wie lange es im Körper bleibt. Benzodiazepine variieren stark: Triazolam wirkt nur 1,5 bis 5,5 Stunden - ideal für Einschlafprobleme. Flurazepam hingegen bleibt bis zu 250 Stunden im Körper. Das bedeutet: Es sammelt sich an. Wer es täglich nimmt, fühlt sich am nächsten Tag müde, benommen, unkoordiniert - und ist gefährdet, zu stürzen.
Nicht-Benzodiazepine sind meist kürzer wirksam: Zaleplon wirkt nur 1-1,5 Stunden, Zolpidem etwa 2-4 Stunden. Das scheint sicherer. Aber auch hier gilt: Wer die Dosis erhöht, riskiert schwere Nebenwirkungen. Die FDA hat Zolpidem 2013 für Frauen von 10 mg auf 5 mg reduziert, weil zu viele Frauen morgens noch so benommen waren, dass sie nicht sicher fahren konnten. Und das ist kein Einzelfall: Eine Studie aus 2021 zeigte, dass 34 % der Nutzer am nächsten Tag so müde waren, dass ihre Arbeit beeinträchtigt wurde.

Die größten Risiken: Gedächtnis, Stürze und Abhängigkeit
Beide Medikamentengruppen erhöhen das Risiko für Gedächtnisprobleme um das Fünffache, für Tagesmüdigkeit um das Vierfache und für Stürze und Knochenbrüche um das Zweifache. Das sagt die VA Academic Detailing Service aus dem Jahr 2023 - und das ist kein veralteter Hinweis, sondern aktuelle Leitlinie.
Ältere Menschen (über 65) sind besonders gefährdet. Eine Studie im JAMA Internal Medicine zeigte: Benzodiazepine erhöhen das Risiko für Hüftbrüche um das 2,3-Fache, Nicht-Benzodiazepine um das 1,8-Fache. Warum? Weil sie das Gleichgewicht stören, die Reaktionszeit verlangsamen und die Wahrnehmung trüben. Und das passiert nicht nur nach einer Überdosis - schon die normale Tagesdosis reicht aus.
Abhängigkeit ist ein weiteres großes Problem. Benzodiazepine können psychologisch stark abhängig machen. Wer sie länger als vier Wochen nimmt, entwickelt Toleranz - und braucht dann immer mehr, um denselben Effekt zu erreichen. Wer versucht, damit aufzuhören, erleidet oft schwere Entzugserscheinungen: Panikattacken, Schlaflosigkeit, Zittern, sogar Krampfanfälle. Ein Nutzer auf Reddit beschrieb: „Nach acht Monaten Temazepam hatte ich drei Wochen lang ständig Panikattacken, als ich absetzen wollte.“
Nicht-Benzodiazepine gelten als „niedriger abhängig“, aber das ist irreführend. Viele Nutzer berichten, dass die Wirkung nach zwei bis drei Wochen nachlässt. Dann kommt die Frustration: „Es hat nicht mehr geholfen.“ Und viele greifen wieder zu - oder erhöhen die Dosis. Das führt zu komplexen Schlafverhaltensstörungen: Schlafwandeln, Schlaf-Fahren, Essen im Schlaf - manchmal mit schweren Folgen.
Warum verschreiben Ärzte sie trotzdem?
Im Jahr 2022 wurden in den USA 3,8 Millionen Rezepte für Benzodiazepine und 6,2 Millionen für Nicht-Benzodiazepine ausgegeben. Das sind 1,5 % bzw. 2,5 % der erwachsenen Bevölkerung. Warum, wenn die Risiken so hoch sind?
Erstens: Es ist einfach. Ein Rezept ist schneller als ein Termin für kognitive Verhaltenstherapie (CBT-I), die als erste Wahl gilt. Zweitens: Viele Patienten wollen „etwas“ tun - und ein Pillen ist greifbar. Drittens: Ärzte sind oft nicht ausreichend geschult, um Alternativen zu erklären. Und viertens: Die Pharmaindustrie hat jahrelang Z-Drogen als „sicher“ vermarktet - obwohl eine Studie aus 2019 in JAMA Internal Medicine zeigte: Es gibt keinen signifikanten Unterschied in der Langzeitsicherheit zwischen den beiden Gruppen.
Was passiert, wenn man sie mit Alkohol oder anderen Medikamenten nimmt?
Alkohol und Schlafmittel verbinden sich zu einer gefährlichen Mischung. Beide dämpfen die Atmung - zusammen kann das zum Atemstillstand führen. Das ist kein theoretisches Risiko. Es passiert jeden Tag. Auch die Kombination mit Opioiden, Antidepressiven oder Antihistaminika ist lebensgefährlich. Die FDA warnt explizit: „Die Kombination kann zu schwerer Atmungsdepression und Tod führen.“
Und es gibt noch eine Nebenwirkung, die kaum jemand erwähnt: Schlafapnoe. Bis zu 30 % der Menschen mit chronischer Schlaflosigkeit haben auch Schlafapnoe - eine Erkrankung, bei der die Atemwege während des Schlafes blockiert werden. Sedativa-Hypnotika verschlimmern das. Sie lassen die Atemmuskulatur noch mehr erschlaffen. Das erhöht das Risiko für Herzinfarkte, Bluthochdruck und plötzlichen Tod. Wer eine Schlafstudie braucht, bekommt sie oft erst, nachdem es zu spät ist.
Was ist die echte Alternative?
Die American Academy of Sleep Medicine empfiehlt seit 2017: Cognitive Behavioral Therapy for Insomnia (CBT-I) als erste Behandlung. Keine Pillen. Keine Abhängigkeit. Keine Stürze. Keine Gedächtnislücken. CBT-I hilft, den Schlaf-Wach-Rhythmus wiederherzustellen, Ängste vor dem Schlafen abzubauen und schlechte Gewohnheiten zu ändern - wie im Bett arbeiten, Fernsehen oder zu spät essen.
Studien zeigen: CBT-I ist langfristig wirksamer als jedes Schlafmittel. 70-80 % der Patienten verbessern ihre Schlafqualität nach 6-8 Wochen. Und die Wirkung hält an - selbst nachdem die Therapie beendet ist. Im Gegensatz zu Pillen, die nach einigen Wochen versagen.
Neue Medikamente wie Suvorexant (Belsomra) oder Lemborexant (Dayvigo) greifen nicht mehr das GABA-System an, sondern das Orexin-System - das für Wachheit zuständig ist. Sie haben weniger Nebenwirkungen, weniger Tagesmüdigkeit und kein hohes Abhängigkeitsrisiko. Aber sie sind teuer, und nicht alle Krankenkassen übernehmen sie.
Was tun, wenn man schon lange Schlafmittel nimmt?
Wenn du Benzodiazepine oder Z-Drogen länger als vier Wochen nimmst, solltest du nicht einfach aufhören. Das kann lebensgefährlich sein. Der sichere Weg ist eine langsame Abschwellung - unter ärztlicher Aufsicht.
Für Benzodiazepine: Reduziere die Dosis um 10 % alle 1-2 Wochen. Bei langwirksamen Mitteln wie Flurazepam kann das Monate dauern. Für Nicht-Benzodiazepine: Oft reicht ein 2-4-wöchiger Absetzplan.
Währenddessen: Beginne mit CBT-I. Nutze Lichttherapie am Morgen, vermeide Koffein nach 14 Uhr, trinke keinen Alkohol abends, und bleibe nur im Bett, wenn du schläfst. Das klingt einfach - aber es funktioniert.
Warum ist die Zukunft nicht in Pillen, sondern in Verhalten zu finden?
Die Zahl der verschriebenen Sedativa-Hypnotika sinkt langsam - aber nicht schnell genug. Die American Geriatrics Society listet beide Gruppen seit 2019 als „potenziell unangemessene Medikamente“ für ältere Menschen. Das ist eine klare Warnung: Diese Pillen schaden mehr als sie helfen.
Die größte Lüge war, dass Nicht-Benzodiazepine „sicherer“ seien. Sie sind nicht sicherer. Sie sind nur anders gefährlich. Beide Gruppen verursachen Gedächtnisprobleme, Stürze, Abhängigkeit und verschlechtern den Schlaf langfristig. Wer sie nimmt, schläft vielleicht - aber er lebt nicht besser.
Die echte Lösung liegt nicht in der Pharmakologie, sondern in der Psychologie. In der Fähigkeit, den Körper und Geist wieder auf Schlaf einzustellen - ohne Chemie. Das ist hart. Es braucht Zeit. Aber es ist die einzige Lösung, die wirklich hält.

Was für eine klare, präzise Analyse - endlich jemand, der die subtile Ästhetik der Pharmakologie mit der Härte der klinischen Realität verbindet. Die Z-Drogen sind nicht etwa 'sicherer', sie sind nur eleganter verpackte Giftschalen mit einem Marketing-Team aus Harvard. Ich liebe es, wie du die GABA-Rezeptor-Untertypen als poetische Metaphern für unsere gesellschaftliche Illusion von Kontrolle darstellst. Wir wollen schlafen, aber nicht zu sehr. Wir wollen ruhig sein, aber nicht passiv. Die Chemie gibt uns das, was wir *glauben*, zu wollen - nicht das, was wir wirklich brauchen. 🌿
Interessant, dass du die Studien zitierst, aber die methodischen Limitationen ignorerst. Die VA-Academic-Detailing-Service-Leitlinien basieren auf retrospektiven Kohortenstudien mit starken Confounder-Effekten - insbesondere bei der Korrelation von Stürzen und Benzodiazepinen. Wer ist kontrolliert? Wer hat kognitive Beeinträchtigungen vor Medikamenteneinnahme? Wer hat Polypharmazie? Und warum wird CBT-I als Goldstandard propagiert, obwohl die Zugänglichkeit in ländlichen Gebieten Deutschlands bei unter 12 % liegt? Die Realität ist: Wir diskutieren über Ideale, während die Menschen in Wartelisten ertrinken. Die Pillen sind kein Symptom der Krankheit - sie sind die einzige verfügbare Lösung für Menschen, die keine Zeit haben, sich zu heilen.
Ich bin dankbar für diesen Text. Als Tochter einer Mutter, die 12 Jahre lang Temazepam genommen hat, weiß ich, wie schwer es ist, jemandem zu erklären, dass das, was sie als Rettung empfindet, eigentlich ihre Welt langsam auffrisst. Ich habe sie zu CBT-I gebracht - es war hart. Sie weinte die erste Woche. Aber jetzt schläft sie ohne Pillen. Und sie lacht wieder. Vielen Dank, dass du das sagst - nicht nur medizinisch, sondern menschlich.
Und wer finanziert diese Studien? Die FDA? Die DEA? Oder die Pharma-Riesen, die Milliarden mit Zolpidem gemacht haben und jetzt CBT-I als 'kostenintensiv' abtun, weil sie keine Profit-Margin mehr haben? Die WHO hat 2018 eine geheime Richtlinie herausgegeben - sie wurde zensiert. Aber ich habe sie gesehen. Die Pharmaindustrie hat seit den 90ern systematisch Ärzte bestochen, um Z-Drogen zu verschreiben - weil sie billiger sind als Therapieplätze. Und jetzt erzählen sie uns, wir wären 'nicht informiert'? Nein. Wir sind manipuliert. Die Schlafmittel sind Teil eines größeren Systems - und du hast es gerade beschrieben, ohne es zu merken.
Super Zusammenfassung! 🙌 Ich arbeite als Pflegekraft in einer Altenwohnung und sehe täglich, wie Oma Lieselotte nachts aufsteht, weil sie 'nicht mehr schläft' - und dann fällt sie. Zwei Hüftbrüche in drei Jahren. Seit wir mit CBT-I angefangen haben - Licht am Morgen, kein Kaffee nach 14 Uhr, Buch lesen statt Fernsehen - schläft sie 6 Stunden durch. Keine Pillen. Keine Angst. Keine Stürze. Es funktioniert. Es braucht nur Geduld. Und jemanden, der an sie glaubt. 💙
Ich finde es faszinierend, wie wir uns mit Chemie trösten, statt mit Struktur. Wenn ich nicht schlafen kann, mache ich mir einen Tee, schreibe drei Dinge auf, die ich heute gut gemacht habe, und lese ein Buch mit warmem Licht. Keine Pillen. Keine Angst. Keine Gedächtnislücken. Es ist einfach - aber nicht leicht. Und das ist der Punkt, den die meisten verpassen: Die Lösung ist nicht kompliziert. Wir sind es, die sie kompliziert machen. Danke für den Text - er hat mich daran erinnert, dass ich auch ohne Medikamente leben kann.
Ich verstehe nicht, warum man das alles so kompliziert macht. Schlafmittel sind schlecht. CBT-I ist besser. Punkt. Warum reden wir so viel? Einfach aufhören. Und schlafen lernen. Einfach.
Es ist traurig, wie sehr wir uns von unserer eigenen Fähigkeit entfremdet haben, zu ruhen. Nicht zu schlafen - zu ruhen. Die Medizin bietet uns eine Abkürzung, aber sie nimmt uns die Erfahrung des Überwindens. Die Angst vor dem Schlaflosen, die Verzweiflung, die Einsamkeit - das sind nicht nur Symptome. Das sind Türen. Und wir schließen sie mit Pillen. Ich frage mich: Was würden wir lernen, wenn wir sie offen ließen? Nicht nur über Schlaf. Sondern über uns selbst.
Z-Drogen sind kein Sicherheitsupgrade. Sie sind ein Marketing-Trick mit Nebenwirkungen.
Ich denke, es ist wichtig, dass wir nicht nur über Medikamente reden, sondern auch über die Kultur, die sie braucht. Wir leben in einer Welt, die Schlaf als Versagen sieht. Wer müde ist, ist schwach. Wer braucht, ist faul. Wer sich nicht selbst heilt, ist versagt. Vielleicht ist das der größte Schaden - nicht die Pillen. Sondern die Scham, die sie verstecken.
Ich hab das vor zwei Jahren selbst durchgemacht. Nach 14 Monaten Zolpidem - plötzlich wachte ich mitten in der Nacht auf und stand in der Küche, ohne zu wissen, warum. Hatte eine halbe Tüte Kekse aufgegessen. Keine Erinnerung. Danach hab ich abgesetzt. Mit Hilfe. Langsam. Jetzt schlafe ich 5 Stunden - aber ich weiß, dass ich schlafe. Und das zählt mehr als 8 Stunden, die du nicht rememberst. 💛
Die von Ihnen präsentierte Argumentation beruht auf einer selektiven Interpretation empirischer Daten, welche die pharmakologische Effizienz von Sedativa-Hypnotika systematisch herabsetzt, während die methodischen Defizite der kognitiven Verhaltenstherapie für Insomnie (CBT-I) als unproblematisch postuliert werden. Insbesondere die Generalisierbarkeit der Studienergebnisse aus den USA auf das deutsche Gesundheitssystem ist aufgrund struktureller Differenzen in der Versorgungsarchitektur, der Reimbursement-Logik und der kulturellen Akzeptanz psychosomatischer Interventionen nicht nachvollziehbar. Zudem wird die Rolle der Pharmakökonomie in der Leitlinienentwicklung als konspirativ dargestellt, ohne eine substantiierte Analyse der klinischen Leitlinien der DGPPN oder der AWMF vorzulegen. Die Reduktion komplexer neurobiologischer Prozesse auf moralische Narrativen - etwa 'Chemie vs. Seele' - entspricht nicht den Standards evidenzbasierter Medizin, sondern einer populistischen Pathologisierung von Schlafstörungen.